Роды и влияние их последствий на развитие малыша. Интеллект новорожденного.
Краткое содержание: Роды и влияние их последствий на развитие малыша. Интеллект новорожденного. Описание внешнего вида здорового новорожденного, родовые травмы, способные негативно отразиться на интеллекте ребенка. Выявление патологий. Развитие врожденных рефлексов младенца.
Описание внешнего вида здорового новорожденного, родовые травмы, способные негативно отразиться на интеллекте ребенка.
Роды — один из трудных и ответственных моментов как в жизни женщины, так и ребенка, потому что для ребенка это — прежде всего огромный стресс. Психологи доказали, что, появившись на свет, младенец испытывает состояние, которое было названо кризисом новорожденности .
И в самом деле, в одно мгновение изменяются все привычные условия его обитания: из влажной среды ребенок переходит в среду воздушную. Изменению подвергаются также и системы питания и дыхания. Все это просто не может не вызвать сильного стресса, последствия которого преодолеваются в течение первого месяца жизни.
Организм новорожденного должен быстро перестроиться к другим условиям, поэтому специалисты пришли к выводу, что неблагоприятно сказываются на здоровье малыша быстрые стремительные роды, с использованием различных стимулирующих средств, при этом ребенок просто не успевает адаптироваться к новым условиям окружающей среды, но защитные механизмы, заложенные в каждом организме от рождения, все же срабатывают и малыш, естественно, испытывает дискомфорт. Он вынужден покидать привычное и уже ставшее родным место пребывания, где ему было тепло и уютно, где он, мерно передвигаясь в околоплодной жидкости, чувствовал себя в абсолютной безопасности, и отправляться в совсем незнакомый новый мир. Он еще не знает, что ждет его там.
О страхе, переживаемом ребенком в период родов, свидетельствует и еще один признак — крик, который он издает при рождении. Этим криком новорожденный не только оповещает мир о своем появлении на свет, но крик — это еще и оборонительная реакция на любое негативное влияние.
Неблагоприятными и нежелательными также являются долгие затяжные роды (продолжающиеся более 18-24 часов), поскольку, чрезмерно растянутые во времени, они физически и психологически истощают организмы матери и ребенка.
Часто при таком течении родов в ротовую полость младенца попадает слизь, которой обволакиваются родовые пути, что значительно затрудняет процесс дыхания. Такие дети рождаются вялыми, чрезмерно утомленными, на кожных покровах ярко выражена «синюшность», которая является следствием недостатка кислорода в крови. Накопленная усталость затрудняет приспособление малыша к новым условиям, а значит, и налаживание полноценной жизнедеятельности.
В настоящее время нормальная продолжительность родов у первородящих женщин в среднем составляет 11-12 часов, у повторнородящих — около 7-9 часов. При нормальном течении родов ребенок проходит по родовым путям матери, постепенно происходит приспособление к новой температуре окружающей среды, к новому способу дыхания и питания.
При тех или иных осложнениях, возникающих во время родов или в период течения беременности, резко увеличивается риск рождения ребенка с различными отклонениями как в физическом, так и в интеллектуальном развитии. Осложнения при родах вызывают необходимость применения различных вспомогательных средств, среди которых можно выделить медикаментозные (родовспоможение путем использования стимулирующих и болеутоляющих препаратов) и хирургические.
Хирургические методы родовспоможения, наиболее распространенный из которых — кесарево сечение, конечно же являются крайней мерой; их используют в том случае, когда другие способы уже испробованы и не дали положительного результата, или же назначаются еще в течение беременности по показаниям. Роды с кесаревым сечением длятся около часа, хотя ребенок появляется на свет в первые пять минут операции. У таких детей не деформируется голова, они выглядят не столь изможденными, как те, что рождаются обычным путем.
Но, несмотря на это, многолетние наблюдения врачей-педиатров за малышами, появившимися на свет при помощи скальпеля хирурга, показали, что такие дети, как правило, чаще болеют, страдают различными неврологическими расстройствами, их нервная система легче возбудима, поэтому малыши капризны, раздражительны и очень впечатлительны.
В связи с тем, что роды представляют собой глубокую психологическую травму для ребенка, важно, чтобы в первые же минуты жизни младенца он был на руках у матери. В некоторых случаях после родов молодой матери не дают ребенка, мотивируя это тем, что мать слишком утомлена. Однако проведенные исследования доказали, что это отрицательно сказывается на психологическом здоровье как ребенка, так и матери. А непосредственное общение сразу после рождения, наоборот, способствует более успешной адаптации ребенка и восстановлению матери.
Правильнее всего, и сейчас это практикуется почти во всех частных родильных домах и во многих муниципальных, помещать новорожденного на теплый материнский живот. Врач и мать нежно поглаживают ребенка в течение нескольких минут, до тех пор, пока не будет перерезана пуповина. Затем его купают в теплой воде, температура которой такая же, как и в утробе матери. После этого мать и ребенка помещают в одну палату, это не только намного удобнее традиционного способа, но еще и дает возможность женщине полнее ощутить радость материнства с самых первых мгновений появления малыша на свет.
Для определения физического здоровья новорожденного используют определенные показатели: вес, рост, объем головы, обхват груди, а также пропорциональность строения, размера головы и конечностей. Эти показатели не постоянны, они выверяются и уточняются с течением времени, связано это с процессами акселерации и ретардации, которые характерны для различных периодов истории. Например, в настоящее время наблюдается процесс акселерации, дети, рожденные в конце 90-х годов, превосходят в росте и весе младенцев, появившихся на свет в конце 80-х годов.
Внешне же все новорожденные имеют ряд сходных черт между собой. Кожа у новорожденного сморщенная, мягкая, в пятнах. Все младенцы, как правило, бледные, даже те, которые впоследствии станут чернокожими. У них могут быть густые, мягкие, тонкие волосы, а может и не быть совсем. У многих младенцев на ушках и нижней части спины находятся волосики. Веки, как правило, припухшие, глаза серые, позднее их цвет меняется, и не однажды.
Голова новорожденного относительно невелика, ее окружность составляет 34-36 см. По своим продольным размерам она составляет 1/4 или 1/5 длины тела ребенка (сравните: у взрослого 1/8 длины). Длина рук и ног одна и та же. По сравнению с ростом ребенка, ноги у него относительно короткие, туловище длинное. Грудная клетка бочкообразной, а не плоской, как у взрослого, формы. В противоположность взрослым ребра у новорожденного по отношению к позвоночнику расположены не косо, а почти под прямым углом. Поэтому в процессе дыхания грудная клетка недостаточно расширяется и не полностью сужается (или опускается). Мускулатура у новорожденного развита недостаточно: ребенок сохраняет как бы внутриутробное положение с согнутыми и приведенными к туловищу руками и ногами, при разгибании конечностей наблюдается некоторое сопротивление.
Рост доношенного ребенка в среднем равен 50 см, мальчики обычно несколько крупнее девочек. Наиболее энергично ребенок растет до третьего месяца жизни. Ежемесячная прибавка его роста в этот период составляет 3 см. Между третьим и шестым месяцами рост увеличивается на 2-2,5 см, между шестым и двенадцатым месяцами — на 1,5 см в месяц. Таким образом, за первый год жизни рост ребенка увеличивается в среднем на 25 см.
Доношенный ребенок при рождении в среднем весит 2600-3500 г. В течение первого месяца жизни его вес увеличивается на 800-1000 г. В дальнейшем вес увеличивается гораздо медленнее.
Здоровые, физически развитые дети во все периоды детства имеют ширину плеч, равную приблизительно 1/2 роста. Окружность груди новорожденного превышает полурост на 7-8 см (например, если средний рост новорожденного 50 см, то окружность груди будет равняться 32 см), а к концу первого года жизни эта разница увеличивается до 10-13 см.
Подкожно-жировой слой у плода образуется главным образом в последние два месяца внутриутробного развития и к моменту рождения бывает уже хорошо выражен. Он практически равномерно распределяется по размерами. Швы и углубления позволяют черепным костям как бы перекрывать друг друга, приспосабливая головку ребенка к процессу родов. Именно поэтому следует предусмотреть все возможное для предотвращения ушибов мягких участков головы младенца. Но с тех пор, как их начинает защищать покрывающий их хрящ, данное предостережение теряет силу.
При прохождении ребенка через родовые пути матери кости черепа могут заходить друг на друга, в результате чего уменьшаются размеры головы, при этом значительно облегчаются роды.
Сразу после рождения дыхание ребенка, как правило, учащено, неритмично и поверхностно, при этом живот более подвижен, чем грудная клетка. В моменты выдоха дети могут издавать хрипящие и фыркающие звуки, так как в легких еще осталась жидкость, поэтому это явление не должно пугать маму — это вполне нормально и угрозы для жизни ребенка нет.
Вес сердца у детей первого месяца жизни относительно веса их тела значительно больше, чем у взрослого. Пульс равен 120-140 ударам в минуту, частота пульса очень изменчива. Например, при крике может быть 160-200 ударов пульса в минуту. С возрастом частота пульса уменьшается на 90-110 ударов в минуту.
Желудочно-кишечный тракт новорожденного тоже имеет ряд особенностей. У ребенка сравнительно большой язык. Слюнные железы еще мало выделяют слюны. Слизистая оболочка рта ярко-красная из-за множества поверхностно расположенных кровеносных сосудов. На твердом нёбе по средней линии видны желтовато-белые точки — так называемые эпителиальные жемчужины. Вдоль челюстных отростков имеется плотный валик. На наружной стороне слизистой оболочки губ выражены подушечки, которые, как сосательные валики, помогают ребенку в процессе сосания. По активности и силе сосательных движений у младенца судят не только о его зрелости, но и о состоянии здоровья, так как первым признаком любого заболевания новорожденного является вялое сосание или отказ от груди.
Родившись, ребенок уже не является пассивным потребителем всего того, что предлагает ему материнский организм. Теперь он должен сам добывать себе пропитание — тянуть молоко из бутылочки или материнской груди.
Некоторых детей начинают кормить сразу после родов, большинство же новорожденных впервые получают «подкрепление» лишь через 12 часов.
Как правило, уже на вторые сутки младенцы впервые испражняются. Их испражнение, или первородный кал меконий, состоит в основном из вещества желудочной секреции, слизи, желчи и продуктов клеточного распада, накопленных в период внутриутробного развития ребенка. Цвет и консистенция испражнений младенца зависят от получаемой пищи, но также являются показателями его здоровья.
Для характеристики физического развития ребенка определенное значение имеет время прорезывания зубов. У большинства детей первые молочные зубы появляются на шестом-восьмом месяце жизни. К году у ребенка 8 зубов. Сроки прорезывания зубов не всегда одинаковы даже у нормально развивающихся детей, поэтому оценивать состояние ребенка следует по совокупности всех данных его развития.
В настоящее время большой процент составляют дети, появляющиеся на свет недоношенными (по различным данным — от 25 до 35%). Еще каких-нибудь лет 20-30 назад шестимесячный малыш, вес которого составляет 1200-1500 г, был обречен, сейчас шансов у такого младенца значительно больше.
В настоящее время, с развитием медицинской науки и техники, а в частности с изобретением специального «инкубатора» (кувеза) и специальной кровати, имитирующих внутриутробную среду, даже малыши, рожденные на свет значительно раньше положенного срока, получили возможность выжить.
Еще одна опасность, подстерегающая малыша в момент появления на свет, — родовые травмы. К огромному сожалению, квалификация врачей-гинекологов и акушеров муниципальных родильных домов оставляет желать лучшего, в результате чего наблюдается большое количество родовых травм .
Наиболее распространенные травмы: ушибы, удушья (асфиксии), неправильное наложение щипцов на головку плода, а также интоксикации (медицинскими, химическими препаратами) — все это, естественно, негативно сказывается в первую очередь на интеллектуальном развитии ребенка. Последствия напрямую зависят от степени тяжести травмы.
Наиболее часто при родах наблюдается асфиксия плода — этот медицинский термин означает состояние временного удушья, когда по той или иной причине ребенок какое-то время не получал кислорода, не мог дышать. Например, пуповина обмоталась вокруг шеи, затрудняя дыхание, или в ротовой полости скопилась слизь, или язык запал, закрыв трахею, и т. д.
Особенно пагубное влияние недостаток кислорода оказывает на клетки головного мозга, они просто-напросто погибают. Поэтому чем дольше ребенок испытывал удушье, тем тяжелее будут последствия. Нервные клетки, образующие ткань, из которой состоит вещество головного мозга, начинают погибать уже через 5-7 минут после прекращения поступления кислорода в кровь. Следствием гибели нервных клеток является интеллектуальная недостаточность разной степени выраженности — от легкой задержки психического развития до тяжелых степеней дебильности.
Иногда для облегчения усилий роженицы используются специальные щипцы-зажимы, которые накладываются на голову младенца. Щипцами обхватывают головку ребенка еще тогда, когда он находится в матке. Затем его подтягивают и извлекают из утробы. Давление щипцов также может стать причиной мозговой травмы. Неправильное наложение щипцов — следствие неквалифицированности врача.
Ушиб плода в период внутриутробного развития — более частая причина дальнейшего аномального развития плода, но ушибы возможны и во время родов; как правило, эта травма является следствием халатности со стороны медицинского персонала. Особенно страдают при ушибах мягкие черепные кости, деформация которых может стать причиной неправильного развития головного мозга, что, в свою очередь, отрицательно скажется на умственном развитии ребенка.
Если во время родов кислород интенсивно уходит через перерезанную пуповину, у ребенка может развиться кислородное голодание ( аноксия ).
Высокое давление в кровеносных сосудах мозга ребенка, которое появляется, как правило, при затяжных родах, может привести к разрыву сосудов и даже смерти младенца. Возможны и другие опасные моменты: перекручивание пуповины, ее преждевременное рассечение, когда ребенок еще не готов дышать самостоятельно. В случае, если разрыв кровеносных сосудов мозга не происходит, то и тогда последствия кислородного голодания весьма серьезны: за первые месяцы жизни мозг ребенка может уменьшиться в размерах на 20-30%. Что касается психического и умственного развития детей, перенесших кислородное голодание, то обычно отклонения выражаются в форме задержки психического развития в младенчестве и дошкольном возрасте.
Клиническую смерть новорожденных также можно отнести к разряду травм, хотя она и встречается достаточно редко. Ребенок родился, слабо вскрикнул и вдруг в одно мгновение замер и замолчал — остановилось маленькое сердечко, не справилось с захлестнувшими его чувствами. Если ребенка не удается вернуть к жизни в течение 5-7 минут, клетки мозга погибают.
Роженицам, как правило, дают болеутоляющие препараты (чаще наркотические). Наркотики через плаценту попадают в кровоток плода, в результате чего ребенок рождается в состоянии наркотического опьянения. Некоторые специалисты утверждают, что интеллектуальная недостаточность также может быть следствием наркотической интоксикации головного мозга в период родов. Но это еще не все, вот перечень последствий, характерных для детей, при рождении которых использовались болеутоляющие наркотики:
— различные задержки в формировании мускулатуры, в физическом и психическом развитии;
— ослабление проявления такой функции организма, как циркуляция крови и, соответственно, замедление сердечных сокращений и дыхания;
— почти полное отсутствие двигательной активности, чувствительности и силы мышц;
— ухудшение аппетита, обусловливающее отставание веса от нормы, слабое развитие сосательного рефлекса;
— увеличение времени сна за счет сокращения времени бодрствования.
Последствия употребления наркотических препаратов прямо пропорциональны их дозе. Наиболее опасны для ребенка сильно действующие наркотики или большие дозы обычных лекарственных препаратов (в том числе и стимулирующие средства) на наркотической основе. Пагубные последствия могут проявляться довольно долго — вплоть до одного года, а иногда и дольше, что может стать фактором неблагополучного развития всех сфер личности ребенка, в первую очередь, интеллектуальной.
Скажем несколько слов о родах при неправильном положении плода. В большинстве случаев плод, готовый к рождению, находится в утробе матери в вертикальном положении — головой вниз, лицом к спине матери. Но в 3% случаев дети при рождении выходят ножками и ягодицами. Обычно такие роды бывают продолжительными и, как правило, сопровождаются массой осложнений. Наиболее распространенной их формой является сокращение поступления кислорода от плаценты во время прохождения ребенка через родовой канал — из-за усиливающегося давления на пуповину. Ввиду того, что головка выходит последней, появляется угроза повреждения головного мозга новорожденного.
Известно, что любой маме всегда кажется, что ее ребенок самый лучший и самый здоровый, и часто сами родители не обращают внимания на имеющиеся у их детей отклонения. И совершенно напрасно, потому как известно: чем раньше обнаружена патология, тем легче она поддается коррекции (исправлению).
Выявление каких бы то ни было патологий у новорожденного — процесс достаточно сложный, врачи никогда не ставят диагноз сразу после рождения, потому что велика вероятность ошибки, на некоторое время за ребенком устанавливается наблюдение.
Безусловно, что явные тяжелые патологии видны, что называется, «невооруженным» глазом, но даже в этом случае диагноз можно поставить только после тщательно проведенной диагностики.
Как же определить, здоров ли ребенок? Разработано множество методик, в основу которых положены разные критерии, которые учитывают различные показатели. Мы предлагаем вам комплекс наиболее результативных показателей, которые можно взять за основу при определении уровня развития или здоровья-нездоровья своего малыша.
1. Крик ребенка после рождения — это еще и показатель его здоровья, если ребенок не закричал в первые несколько секунд после рождения или закричал после хлопка — это верный признак имеющихся отклонений в развитии центральной нервной системы (этот показатель не применяется к недоношенным детям и детям, рожденным путем кесарева сечения).
2. Поведение при кормлении. При каждом (особенно первом) кормлении обратите внимание на то, как ребенок берет грудь. Необходимо, чтобы малыш захватывал губами не только сосок, но и околососковый кружок, а также следите за тем, чтобы во время сосания ребенок не заглатывал воздух.
Здоровый новорожденный сразу энергично берет грудь, если же малыш отказывается от груди или сосет недостаточно активно или при сосании проливает молоко, то следует обязательно проконсультироваться с врачом-педиатром. Возможно, это следствие какого-то легкого недомогания, а может быть, и более серьезного расстройства, требующего врачебного вмешательства. Например, у такого ребенка слабость губ вызвана парезом круговой мышцы рта.
3. Сон. Здоровый малыш спит не более и не менее 17-20 часов в сутки. Любое существенное отклонение от нормы в ту или другую сторону должно насторожить родителей. Сон младенцев часто прерывается короткими периодами бодрствования, которые могут вызываться болью, голодом или каким-либо другим внутренним дискомфортом. Бодрствуют новорожденные в среднем 4-7 часов в сутки. В течение 2-3-х часов из них они пассивны, оставшееся время — активны. Доля каждого из этих состояний значительно варьируется. Поведение новорожденных зависит от личных особенностей каждого малыша.
В совокупности эти три показателя могут составить определенную, первоначальную картину состояния здоровья вашего малыша. Разумеется, этого недостаточно.
Далее следует проверить, в каком состоянии у вашего малыша нервная система, правильно ли она реагирует на внешние раздражители. В этом вам поможет так называемый «рефлекторный тест», т. е. вы проверяете наличие у вашего малыша определенных рефлексов. Их перечень мы даем ниже.
Когда вы моргаете, вздрагиваете от испуга или отдергиваете руку от чего-то горячего, то обычно делаете это не задумываясь, рефлекторно. У новорожденного также очень много рефлексов, которые помогают ему легче адаптироваться к изменяющимся условиям окружающей среды и быстрее развиваться.
Рефлекс Бабинского. Пальцы стопы ребенка веерообразно расходятся, и стопа поворачивается при проведении рукояткой молоточка (или тупым концом предмета, палочки) вдоль наружного края стопы.
Рефлекс Бабкина. Ребенок поворачивает головку и открывает рот, когда ему надавливают на ладонь.
Хватательный рефлекс наблюдается при поглаживании ладони. Дети могут крепко сжать кулачки и уцепиться за то, что окажется в их ладошках. Хватка достаточно сильна: некоторые новорожденные могут удерживать 900 г тяжести. Рефлекс исчезает после полугода.
Рефлекс Моро. Разведение в стороны рук и ног и сведение их в исходное положение в ответ на громкий звук. Те же действия, если ребенка осторожно подбросить на руках или приподнять в кроватке.
Поисковый рефлекс. При поглаживании щечки поворот головы в сторону прикосновения. Это одно из средств, с помощью которых ребенок определяет местонахождение источника пищи.
Плавательный рефлекс. У здорового малыша наблюдаются хорошо координированные плавательные движения, когда ребенка кладут на живот.
Рефлекс ходьбы. При поддержке под ручки и касании поверхности пола голыми ножками младенец выполняет движения, напоминающие хорошо скоординированную ходьбу.
Сосательный рефлекс. Этот рефлекс «запускается» после поискового. Определив местонахождение источника пищи, младенец обычно начинает сосать грудь или соску. Одни малыши начинают сосать сразу, другие — после того, как кормящий проведет соской или чем-то другим вокруг рта.
Тонический шейный рефлекс. Иногда позу, в которой появляется данный рефлекс, называют «позой фехтовальщика», так как она напоминает эту специфическую позицию: ребенок лежит на спинке, голова повернута в сторону (обычно правую), оба кулачка сжаты. Ручка и ножка на этой же стороне тела выпрямлены, на противоположной стороне сжаты.
Рефлекс отдергивания. У новорожденного наблюдается отдергивание ног при щекотании подошвы или защитные движения при поглаживании верхней части тела.
Простейшие рефлексы исчезают у младенца на первом году жизни, однако некоторые из них, например, рефлекс вздрагивания, мигания, зевания, кашля и чихания, остаются на всю жизнь.
Специалистами установлено, что существует четкая зависимость между развитием мозга и исчезновением простейших рефлексов. Дело в том, что большинство первичных простейших рефлексов регулируются средним мозгом, который развивается у плода раньше других частей головного мозга (он наиболее развит у животных), а когда у малыша начинает развиваться кора головного мозга — более совершенное серое вещество, значительная часть нервной системы переходит под ее контроль. Простейшие рефлексивные реакции, которые контролируются средним мозгом, уступают место более сложным рефлексам и нормам поведения.
С помощью обследования системы рефлексов можно определить, нормально ли развиваются нервная система и мозг у вашего ребенка. Вот почему принято считать, что наличие или отсутствие простейших рефлексов — хороший показатель того, как идет процесс становления и развития нервной системы младенца.
С самого рождения все дети отличаются друг от друга. Но у некоторых из них различия (по сравнению с обычными, так называемыми среднестатистическими детьми) настолько существенны, что требуют особого внимания. Необычными называют детей, в развитии которых наблюдаются отклонения либо со знаком «плюс», либо со знаком «минус».
У одних возможны задержки в развитии, у других, наоборот, в каком-то направлении (или во всех) развитие идет быстрее и успешнее. В среднем все дети в первый год жизни развиваются примерно одинаково. Этот процесс идет плавно, постепенно, без каких-либо рывков или значительных отставаний. Но вот вы заметили что-то необычное в развитии своего малыша. Не торопитесь бить тревогу, сначала некоторое время (приблизительно в течение месяца) внимательно понаблюдайте за ним. Если отклонения серьезны и быстро прогрессируют, то дальше ждать уже не следует — видимо, необходимо экстренное вмешательство специалистов.
Ребенок рождается с безусловными рефлексами, но уже к концу первого года, по мере развития коры головного мозга, дети начинают совершать и произвольные движения — перекатываться с боку на бок, садиться, ползать, т. е. передвигаться при помощи больших мышц рук и ног. Все эти движения относятся к так называемой грубой моторике. Однако, кроме таких движений, дети могут взять что-то большим и указательным пальцами, используя малые мышцы пальцев рук и ног, т. е. развивается тонкая моторика. Овладевая контролем над грубой моторикой, дети переходят к локомоторным движениям — такому перемещению в пространстве, когда задействованы все части тела. Тонкие и сложные движения становятся возможными в результате развития координации движений глаз и рук, но в основном совершенствование тонкой моторики происходит значительно позднее.
Очень часто родители не замечают у своего ребенка нарушения слуха. Малыш ведет себя абсолютно нормально: на дискомфорт реагирует криком, двигательно активный и достаточно подвижный, при появлении мамы оживляется, начинает улыбаться и т. д. Такое положение может продолжаться в течение нескольких месяцев, затем родители начинают замечать, что ребенок никак не реагирует на обращенную к нему речь, на внешние звуковые раздражители (резкие звуки, хлопки, погремушки и т. п.).
С помощью научно установленных норм родители могут оценить развитие своего малыша в процессе наблюдения за ним. Зная эти нормы, легче обнаружить и возможные отклонения, отставание в развитии детей. Если отставание велико, то это непременно должно обеспокоить здравомыслящих и любящих своего ребенка родителей.
Развитие врожденных рефлексов младенца.
Как мы уже говорили, ребенок появляется на свет с набором защитных приспособлений, еще их называют безусловными рефлексами. К ним относятся дыхательные, хватательные, сосательные, глотательные, защитные, ориентировочные, опорно-двигательные, болевые и ряд других рефлексов. Они помогают ребенку быстрее адаптироваться к окружающей среде и быстрее развиваться. Позже к ним добавляются выработанные (воспитанные) с течением времени и условно-рефлекторные связи — условные рефлексы.
По мнению Б. П. Никитина, этот набор определенных рефлексов, с которыми малыш рождается на свет, мог бы пригодиться ему в будущем, однако в процессе традиционного ухода за ребенком данные рефлексы угасают. Когда ребенок становится старше, он начинает заново овладевать утраченными когда-то навыками.
Задача родителей — развивать врожденные рефлексы с первых дней жизни ребенка, не давая им угаснуть.
При рождении младенец обладает всеми видами ощущений, элементарным восприятием, памятью, благодаря которым и возможно его дальнейшее умственное развитие. Безусловные рефлексы представляют собой основу для становления в дальнейшем более сложных познавательных механизмов.
Младенец одного дня от роду уже способен различать вкусы: он предпочитает сладкие жидкости всем остальным.
Сразу после рождения начинает функционировать обоняние, новорожденный прекрасно различает запахи. Он реагирует на них поворотом головы, изменениями частоты дыхания, т. е. реакция происходит на уровне нервной системы. В первый месяц жизни ребенок уже способен следить за движущимися предметами, поворачивать голову в сторону движения, концентрировать взгляд на нужном объекте, сжимать ладони в кулак при касании их поверхности, совершать различные действия хватательного характера, младенец совершает общие некоординированные движения верхними и нижними конечностями и головой.
Готовность к нормальному функционированию с момента рождения обнаруживают не только основные органы чувств, но и головной мозг. Исследователями установлено, что количество нервных клеток в коре головного мозга у новорожденного практически совпадает с количеством взрослого человека. Однако эти клетки еще незрелые, а связи между ними слабые, черепная коробка мягкая, пластичная, с родничками, ее окостенение и зарастание родничков происходит к возрасту 3-4-х лет.
Созревание мозга и организма ребенка, их превращение в мозг и организм взрослого человека происходит в течение нескольких лет после рождения и заканчивается только с поступлением в школу. Сроки созревания и развития нервной системы на 50% зависят от внешних средовых воздействий и впечатлений.
Проведенные научные исследования установили, что в мозге ребенка, с момента рождения которого прошло не более полутора суток, можно зарегистрировать различные электрические потенциалы, которые возникают в ответ на воздействие цветовых раздражителей на органы зрения, т. е. на этот период времени мозг уже готов к формированию условно-рефлекторных связей. Ребенок уже способен научиться элементарным навыкам.
Существенную роль в становлении познавательных и интеллектуальных способностей ребенка играет его двигательная активность. Благодаря движениям рук и ног ребенок получает основную часть информации об окружающем его мире. В первые недели жизни наблюдается большая двигательная активность рук ребенка, он размахивает руками, хватает предметы. Все эти движения пока носят хаотичный характер. Довольно рано у ребенка начинают проявляться согласованные действия рук и глаз, при этом возникает четкая сенсомоторная координация.
В первую очередь малыш хватает яркие, крупные предметы из тех, что попадаются ему на глаза. Далее система скоординированных зрительно-моторных движений начинает усложняться. Перед тем как объект будет схвачен, происходит предварительное слежение за ним. Кроме того, ребенок уже обладает способностью зрительно и двигательно предвосхищать траекторию перемещения предметов в пространстве, т. е. прогнозировать их движение.
Одним из первых младенец усваивает хватание и удерживание предметов в руке, пытаясь приблизить их ко рту, — это тоже своего рода способ познания окружающей действительности.
Сначала ребенок схватывает случайно оказавшиеся под рукой предметы, позже движения руки становятся более целенаправленными — малыш тянется за каким-то определенным предметом. Младенец ловит его, манипулирует им, обращая внимание на характеристики этого предмета — его форму, цвет, материал и т. п.
Наиболее яркие свойства предметов он начинает воспроизводить при помощи повторных движений. Например, малыш трясет погремушку для того, чтобы воспроизвести издаваемый ею звук; бросает предмет на пол с целью проследить траекторию его падения; стучит одним предметом о другой, чтобы еще раз услышать характерный понравившийся звук. В возрасте 3-4-х месяцев ребенок уже начинает понимать, что воспроизведение движений способно еще раз воссоздать желаемый результат. На этом этапе развития происходит формирование произвольных движений.
После пяти месяцев жизни дети начинают подражать движениям взрослых, повторять их и тем самым оказываются практически подготовленными к началу обучения путем подражания.
С помощью зрения ребенок изучает окружающую действительность, контролирует свои движения, благодаря этому они становятся более точными. Глаз как бы «обучает» руку, а с помощью ручных движений о предметах, которыми манипулирует ребенок, открывается больше новой информации. Зрение и движение рук становятся далее основными источниками познания ребенком окружающей действительности.
К сожалению, большинство родителей, в первые годы жизни малыша уделяя основное внимание уходу за ним, питанию, режиму, одежде, не придают особого значения тому, какие условия они создают для развития своего ребенка. «Какая разница, — считают родители, — раньше или позже он пойдет, раньше или позже малыш начнет играть в кубики, держать карандаш и рисовать, когда начнет читать и считать. Зачем торопиться? Придет время — сам всему научится». На самом деле это далеко не так.
Ученые-исследователи дошкольников младших возрастов убедились: чем моложе дети, тем ближе они по своему развитию, тем меньше отличаются друг от друга. Отсюда следует вывод: если вы хотите, чтобы ваш ребенок достиг высоких результатов, начинайте заниматься с ним как можно раньше, буквально с самого рождения.
Вы спросите, а как же развивать умственные способности младенца? Б. П. Никитин, имеющий огромный практический опыт в воспитании детей, утверждает, что делать это следует с опорой на имеющиеся у каждого ребенка, начиная с момента его рождения, безусловные рефлексы (о них мы говорили выше).
До него никому и в голову не приходило, например, что младенца можно достаточно легко научить самостоятельно держаться на воде. При обучении новорожденного плаванию на первый план выходит физическое развитие, а не умственное. Никитин подкрепил свое начинание лозунгом: «Плавать раньше, чем ходить!» И младенцы действительно поплыли. Малыши, которым было по восемь месяцев от роду, самостоятельно могли нырять на дно бассейна за игрушкой. По окончании занятий с детьми маленькие пловцы оказались интеллектуально развитыми выше среднего уровня.
Американские ученые провели эксперимент с обучением новорожденных ходьбе, в нем приняло участие шесть малышей. Суть эксперимента заключалась в том, что, перед тем как кормить малыша, каждая мама ставила его на стол. У детей срабатывал так называемый «шаговый рефлекс», они самостоятельно начинали переставлять ножки. При подведении итогов эксперимента исследователей больше всего удивило не то, что все малыши, участвующие в нем, начали самостоятельно ходить не в двенадцать, как обычно, а в шесть-семь месяцев, а то, насколько более высокий по сравнению с основной массой сверстников интеллектуальный уровень был выявлен у наблюдаемых малышей.
Просто необходимо включать в жизнь малышей гимнастику. Она должна состоять из нескольких несложных упражнений, которые основываются на врожденных рефлексах.
1. Просуньте в сжатые кулачки новорожденного указательные пальцы. Вы удивитесь, как крепко малыш будет за них держаться. Попробуйте таким образом посадить его, поставить на ножки или приподнять над кроваткой.
2. Когда малышу исполнится три месяца, укрепите в его коляске или кроватке перекладину и покажите ребенку, что за нее можно браться. Вскоре вы заметите, что малыш садится и даже пытается вставать, держаться ручонками за перекладину.
3. Это упражнение похоже на первое, только здесь деятельность малыша более активная. Протяните малышу два пальца, когда он лежит в своей кроватке, он должен цепко обхватить их ручонками. Теперь поднимайте руки вверх, пусть малыш подпрыгнет и как бы перелетит к вам на руки.
С четырех-шести месяцев, когда малыш уже начинает самостоятельно ползать, выпускайте его из тесной кроватки и позволяйте путешествовать в пределах детской комнаты или даже всей квартиры. При этом, разумеется, нельзя оставлять малыша без присмотра ни на минуту. Встречая на своем пути множество незнакомых и интересных предметов, свойства которых необходимо узнать, малыш таким образом получает богатую и разнообразную пищу для исследований. Важно отметить, что многие отечественные и зарубежные психологи относят ползание к разряду «сильнодействующих факторов интеллектуального развития».
Наблюдения за тем, как быстро развиваются малыши, родители которых уделяют им внимание с первых дней жизни, наглядно убеждают в том, что первые годы жизни ребенка характеризуются богатством, о котором ранее даже не подозревали. Следовательно, первые годы жизни ребенка — самые ценные для его будущего и надо как можно полнее использовать их. Но именно в эти годы малыш как никогда зависит от мамы и папы, от того, что они предпримут для его развития, какие факторы будут считать важными, а какие — второстепенными.
Не нужно забывать и о развитии творческих способностей ребенка. Для этого нужно окружить малыша как можно раньше такой обстановкой и такой системой отношений, которые бы стимулировали самую разнообразную творческую деятельность: приготовить яркие красивые игрушки из различных материалов — мягкие и пушистые, гладкие и твердые; погремушки; строительный материал (кубики, кирпичики) и многое другое, что позволяло бы значительно расширить и разнообразить повседневный быт ребенка.
Через несколько мгновений после рождения малыш способен схватить палец матери или отца, а к девяти месяцам он уже научится осторожно и аккуратно брать предлагаемые ему предметы непосредственно из рук. Он уже уверенно держит бутылочку, погремушку, волосы мамы, небольшие по размеру мяч или кубик и т. п.
Приведем пример, в котором запечатлена характерная для всех детей стадия начала естественного формирования мышления в младенческом возрасте:
«Однажды отец положил перед нами поднос, прикрепленный к детскому стулу, ложку с зеленым горошком. Малыш по привычке попытался взять горох всей ладонью, но с удивлением обнаружил, что знакомый способ хватания не приводит к успеху. Тогда он осторожно коснулся горошины указательным пальцем. Затем, медленно согнув большой палец, коснулся другой стороны горошины. Наконец, довольный собой малыш осторожно взял горошину и с неописуемым восторгом отправил ее в рот».
Наверное, большинству родителей действия этого малыша могут показаться совершенно незначительными, но это далеко не так. В этом двигательном акте заключается основа всех видов мышления. Психологи пришли к убеждению, что способность специфическим образом организовывать в своем мозгу получаемую извне информацию является врожденной и что дети рождаются с готовыми схемами — как бы упорядоченными образцами поведения, с помощью которых они управляют своими действиями и организуют всю поступающую информацию.
Самые первые схемы включают в себя рефлексы, среди которых не только, например, хватание и плач, но и способности восприятия, умение смотреть и слушать. Новорожденные дети расширяют и меняют эти схемы посредством взаимодействия с новым окружением — так, кажущийся на первый взгляд элементарным акт хватания пальца постепенно совершенствуется до умения брать в руки кубики, мяч и даже горошину.
Психологи обнаружили, что при этом малыши пытаются приспособить новую информацию к уже известным схемам, абсолютно не меняя их. Например, ребенок обнаружил, что может хватать рукой не только палец, но и волосы, игрушки, кубики. Но если в мозг поступает отличающаяся от знакомой или противоречивая информация, то дети вынуждены менять схемы с помощью приспособления старых схем к новой информации.
Безусловно, что, узнавая нечто новое о мире, дети прибегают не только к методам уподобления и приспособления, но и используют их одновременно, во взаимосвязи, которую психологи называют равновесием. Это предполагает организацию действий и информации и одновременно адаптацию к изменяющимся требованиям внешней среды. Умственные способности — интеллект ребенка — измеряются его способностью приспосабливаться к нарастающей сложности условий жизни.
Источник: adalin.mospsy.ru
Основное биологическое значение этого крика-плача – не допустить разлучения матери и дитя в первые часы после рождения. Это является главной причиной того, почему плачет ребенок после родов.
Для новорожденного малыша плач — единственный доступный способ, которым он может сообщить маме о своих потребностях до обретения дара речи. Первый крик младенца — мольба о защите, реакция страха и дискомфорта при попадании в новую, незнакомую и не очень дружественную среду.
То, что испытывает ребенок в процессе, и в первые мгновения после рождения, можно сравнить с ощущениями человека, внезапно провалившегося под лед: потеря ориентации, холод, затруднение дыхания. Прибавьте к этому чувство сдавливания при прохождении родовых путей, и все это — после 9 месяцев в привычном теплом и уютном «домике». Именно поэтому, в большинстве современных родильных отделений практикуют прикладывание ребенка к груди непосредственно после рождения (в случае, если нет угрозы здоровью малыша и мамы). Младенец успокаивается, почувствовав тепло родного тела, услышав знакомые звуки маминого сердца и нежный мамин голос.
Удивительный факт: довольно длительное время — до полугода после рождения, и более — дети, зачастую, плачут без слез. Особенно — по ночам. Ребенок, как бы, продолжает спать — глазки закрыты и в них нет слезинок. Это — не плач боли, или обиды. Просто, при помощи разнообразных интонаций, маленький человечек сообщает о каких-то своих нуждах. Чуткая мама постепенно начинает отличать различные виды плача. Например, замечено, что при боли, ребенок, как правило, издает довольно резкие, пронзительные вопли с «заливами», тогда как, голодный плач — более монотонный, начинается с хныкающих звуков и нарастает со временем.
Основными причинами плача у малышей первого года жизни чаще всего бывают: голод, боль (самая распространенная проблема — кишечные колики и прорезывающиеся зубки), некомфортная температура окружающей среды, раздражения кожи от мокрых пеленок, усталость, гнев (к примеру — как ответ на ограничение свободы движений); кроме того, малышу может быть просто грустно и одиноко.
В сознании многих родителей, по сей день, живут различные мифы о детском плаче, якобы во время плача ребенок «разрабатывает легкие», или «закаляет характер». Однако, в последнее время, психологи склоняются к мнению, что в длительном плаче нет ничего полезного для малыша. Скорее, наоборот: если мама долго не подходит, маленький человечек испытывает повышенный стресс — ведь, его хрупкий мир остался без защиты. Это может отрицательно сказаться на детской психике. Более того — истошный крик «до синевы» может навредить, даже, на физиологическом уровне: вызвать кислородное голодание, или патологические состояния дыхательной системы. Молодые родители часто беспокоятся, не избалуют ли они свое чадо, реагируя на каждый крик. Специалисты утверждают: для детишек до года, ни о каком «баловстве» не может быть и речи. Быстрая реакция родителей на потребности ребенка дает ему чувство защищенности и комфорта, что способствует его гармоническому развитию.
Теперь вы поняли, почему плакать ребенку после родов нормально. А сейчас давайте поговорим о том, как же успокоить плачущего новорожденного?
Первое — предложить еду. «Грудничка» лучше всего успокаивает мамина грудь. Этому есть множество причин: и частая потребность в питании, и знакомый мамин запах, и тепло материнского тела. Современная методика «свободного» грудного вскармливания поощряет прикладывание малыша к груди каждый раз, как только он проявит беспокойство. Если же грудное вскармливание невозможно, маме следует кормить ребенка из бутылочки, приобняв его и слегка прижав к своему телу. После окончания кормления, можно дать ребенку пустышку: дети, находящиеся на искусственном вскармливании больше остальных нуждаются в удовлетворении сосательного рефлекса.
Второе — нужно убедиться, что нежная кожа ребенка не испытывает дискомфорта — грязный и мокрый подгузник, или сбившаяся под спинкой пеленка могут вызвать раздражение. Кроме того, малыши плохо переносят жару и холод. Поэтому, родителям стоит чаще проверять, в порядке ли одежда и постель ребенка. И следить, насколько комфортна температура воздуха в комнате. Также следует следить, чтобы малыш не поранился собственными острыми ноготками — от таких неприятностей отлично спасают рукавички — «антицарапки».
Третье — провести комплекс процедур по устранению кишечных колик. В настоящее время аптеки предлагают широкий ассортимент препаратов, снимающих колики. Но, и, «дедовских» методов никто не отменял: укропная водичка, выкладывание на животик, «сухое тепло», легкий успокаивающий массаж — все это может здорово облегчить жизнь маленькому человечку и его родителям. Ну и, конечно — для мамы, кормящей грудью, обязательна специальная диета, исключающая из питания капусту, горох, сладкие фрукты, и другие продукты, способствующие газообразованию в кишечнике.
Четвертый способ стар как мир, но его надежность не подвергается сомнению: нужно носить малыша на руках, слегка покачивая. Можно использовать «слинг» — это становится особенно актуальным, когда вес младенца переваливает за пять килограмм.
Пятое — спойте колыбельную, или просто поговорите с ним нежно. Ласковый мамин голос — отличное успокоительное.
Шестое. Многих детишек уже с трехмесячного возраста начинают беспокоить прорезывающиеся зубки. Поэтому, запастись различными прорезывателями и обезболивающим гелем стоит заранее. Очень эффективны прорезыватели с охлаждающим эффектом.
Седьмое. Редко, но, все же случается, что ни один из приведенных (и множества других) способов не дает результата. Малыш плачет очень длительное время и не собирается переставать. Приглядитесь к его физиологическим реакциям. Возможно, плач связан с каким-то серьезным недомоганием. В этом случае самое лучшее — обратиться к врачу.
Восьмое, и самое главное — не раздражайтесь. Всегда помните, что новорожденный ребенок плачет вовсе не для того, чтобы нарушить ваш сон или испытать ваше терпение на прочность. Плакать «из вредности» он еще просто не умеет. Возбужденное состояние и негативный настрой родителей легко передаются малышу. И, точно так же, спокойствие и доброжелательность мамы «впитывается» ребенком, что способствует его скорейшему засыпанию.
Источник: www.allwomens.ru
Здоров ли ваш новорожденный малыш? Что нужно знать о новорожденном, отправляясь в роддом?
Здоровый новорожденный: общие сведения, вес при рождении, понятия недоношенный и переношенный новорожденный
Здоровым считается новорожденный, родившийся в срок 37 — 42 недель, с весом при рождении 2,5 — 4,0 кг, который не нуждается в реанимации и при первом осмотре врачом-неонатологом в родильном зале не обнаруживает никаких физических дефектов.
Если ребенок родился в срок 36 недель и 6 дней и ранее, он считается недоношенным, если более 42 полных недель — переношенным. Срок беременности рассчитывается с первого дня последней менструации, имевшей место у женщины, и измеряется в неделях. Состояния недоношенности и переношенности часто ассоциируются с множеством различных заболеваний, в том числе опасных для жизни, поэтому такие дети обязательно должны наблюдаться опытным врачом-неонатологом.
Дети с весом при рождении меньше 2,5 кг — маловесные, а более 4 кг — крупные. Даже если ребенок родился в срок, вес его может не соответствовать норме. Такие дети также требуют более пристального внимания и глубокого обследования.
Рост, длина окружности головки и груди новорожденного
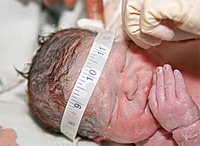
В норме рост новорожденного при рождении 45-56 см. В среднем около 50 см. Логично, что недоношенные дети имеют более низкий рост — это не является признаком негармоничного развития.
Окружность грудной клетки измеряется сантиметровой лентой, которую накладывают сзади на углы лопаток (самая нижняя точка лопатки), а спереди над сосками. Нормальные значения длины окружности груди доношенного новорожденного — 33-35 см.
Для измерения длины окружности головки необходимо сантиметровую ленту наложить сзади на самую выступающую точку затылка, а спереди провести непосредственно над бровями. В норме этот показатель равен 33 — 37, 5 см, он не должен превышать более чем на 2-4 см длину окружности груди. Измерение головки — незаменимая процедура в диагностике заболеваний центральной нервной системы. В течение первой недели жизни головку необходимо измерять каждый день. В норме за первый месяц жизни головка вырастает не более чем на 3-4 см, если головка растет более интенсивно (более 0.3 — 0.5 см в день) — это говорит о развитии гидроцефалии, очень тяжелого заболевания. Это правило не работает для детей первых суток жизни. За первые 24 ч окружность головки может увеличиться на 1.0 — 1.5 см — это головка восстанавливает свою нормальную форму после прохождения через узкие родовые пути.
В конце первой и пятой минут жизни ребенка врач-неонатолог оценивает состояние ребенка по шкале Апгар по 5 признакам: цвет кожи, дыхание, сердцебиение, мышечный тонус и рефлексы. Максимальная возможная оценка — 10 баллов. Новорожденный, имеющий оценки по шкале Апгар выше или равные 7/7 баллов, считается здоровым. Если оценка ниже, ребенок нуждается в неотложных реанимационных мероприятиях. Этот значит, ему возможно понадобятся дополнительный кислород для дыхания, искусственная вентиляция лёгких и непрямой массаж сердца. В этих случае малыш отнимается от матери и весь комплекс реанимационных мероприятий продолжается до тех пор, пока состояние ребенка не стабилизируется.
Первое знакомство новорожденного с матерью: контакт «кожа к коже»
Температуру тела новорожденному обычно измеряют через 15 минут после рождения, а затем через 2 часа, когда мать и ребенок уже переведены в палату совместного пребывания. Нормальной считается температура тела 36.5-37 С. В первые часы после родов, ребенок склонен к переохлаждению. Чтобы этого избежать новорожденному всегда одевают шапочку и носочки. Свободная одежда и контакт «кожа к коже» также помогут сохранить тепло. А тугое пеленание и купание, наоборот, способствуют переохлаждению новорожденного, поэтому от этих практик во многих роддомах уже отказались.
В последующие сутки ребенок уже больше склонен к перегреванию. Если у новорожденного повышена температура, в первую очень нужно оценить: не слишком ли тепло он одет?
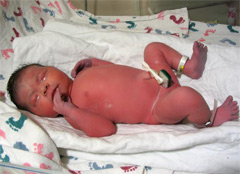
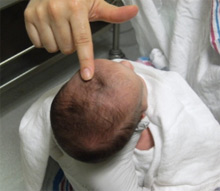
Чуть выше лба по средней линии головы у новорожденного имеется мягкий податливый участок – большой родничок. В этом месте свод черепа еще не до конца окостенел. Нормальные размеры большого родничка 1-3 см. Родничок большего размера может встречаться у недоношенных, незрелых детей, а также при повышении внутричерепного давления (в этом случае он еще и выбухает). Дети с маленьким родничком обычно развиваются нормально, лишь в некоторых случаях это приводит к развитию неврологической проблемы. Некоторые нейропедиатры назначают таким детям «плач по 5 мин – 3 раза в день». Во время плача повышается внутричерепное давление и кости черепа «расходятся», способствуя росту головки.
Новорожденный дышит нерегулярно. Дыхание может отсутствовать несколько секунд, а затем сменяться серией очень частых дыхательных движений. Иногда ребенок делает судорожный вдох, за которым следует шумный длинный выдох. Со временем таких дыханий становится все меньше и меньше. Частота дыханий в норме 30-60 в минуту. Количество дыханий более 60 в минуту указывает на тяжелое поражение легких.
Понятие о тонусе новорожденного: «поза эмбриона» и гипотонус
В норме руки и ноги ребенка находятся в полусогнутом положении, симметричны, кисти сжаты в кулаки, голова несколько приведена к телу, это — «поза эмбриона», характерная для первых месяцев жизни.
Если ребенок вялый, «мягкий», руки и ноги свободно свисают – это неблагоприятный симптом, который называется «мышечная гипотония». Его можно встретить при заболеваниях нервной системы, инфекциях новорожденного и других тяжелых заболеваниях.
Новорожденный ребенок спит до 20 часов в сутки. Периоды бодрствования обычно ограничиваются кормлениями. Проснувшийся ребенок хаотично перебирает ручками и ножками. Глаза первые несколько дней могут быть закрыты. Если они открыты, глазные яблоки движутся так, как будто ребенок хочет фиксировать взгляд, но у него это не получается. Иногда можно заметить небольшое косоглазие, которое проходит самостоятельно к концу первой недели и не требует лечения.
Первый стул ребенка называется меконий. Он тягучий, черного цвета, напоминает деготь. В норме меконий должен отойти в первые сутки, если меконий не отошел, врачи на вторые сутки выбирают выжидательную тактику. Если кишечник не опорожняется и тогда, ребенок дополнительно обследуется для выявления причин этого патологического состояния и его коррекции. Очень редко у здоровых детей меконий отходит на третьи сутки.
Иногда меконий отходит преждевременно еще в утробе матери. В этом случае гинекологи говорят о «грязных околоплодных водах». Это часто имеет место при внутриутробном инфицировании плода и в случае, если мать во время родов получала наркотические обезболивающие средства или «медикаментозный сон».
Это довольно опасное состояние, так как меконий может попасть в дыхательные пути и нарушить дыхательную деятельность новорожденного.
В первые 3 дня новорожденный мочится редко, 2-4 раза в сутки. Первое мочеиспускание обычно имеет место между 12 и 24 часами жизни. Постепенно количество мочеиспусканий возрастает, достигая к 7-10 дню жизни 20 – 25 раз.
Что делать, если новорожденный не соответствует критериям здоровья, приведенным выше? Не паниковать! Многие заболевания периода новорожденности, вовремя диагностированные и правильно леченные, проходят, не оставляя последствий для будущего ребенка. Доверяйте здоровье своих детей квалифицированным специалистам, но не забывайте и о своей роли. Любой неонатолог подтвердит, что 90% успеха в лечении новорожденного это правильный уход, забота и внимание со стороны матери и других близких, и только 10% ложится на плечи специалиста.
Здоровье – что это? Определение здоровья согласно ВОЗ.

Источник: www.tiensmed.ru
Асфиксия новорожденных при родах: последствия, причины, помощь, что будет в старшем возрасте
Рождение долгожданного малыша радостное событие, но далеко не во всех случаях роды заканчиваются успешно не только для матери, но и для ребенка. Одним из таких осложнений является асфиксия плода, которая возникла в родах. Данное осложнение диагностируется у 4 – 6% только что появившихся на свет детей, а по данным некоторых авторов частота асфиксии новорожденных составляет 6 – 15%.
В переводе с латыни асфиксия означает удушье, то есть недостаток кислорода. Асфиксией новорожденных называется такое патологическое состояние, при котором нарушается газообмен в организме новорожденного, что сопровождается недостатком кислорода в тканях ребенка и его крови и накоплением углекислоты.
В результате чего новорожденный, который родился с признаками живорожденности либо не может самостоятельно дышать в первую минуту после появления на свет, либо у него наблюдаются отдельные, поверхностные, судорожные и нерегулярные дыхательные движения на фоне имеющегося сердцебиения. Таким детям немедленно проводят реанимационные мероприятия, причем прогноз (возможные последствия) при данной патологии зависит от тяжести асфиксии, своевременности и качества оказания реанимации.
По времени возникновения различают 2 формы асфиксии:
- первичная – развивается сразу после рождения малыша;
- вторичная – диагностируется в течение первых суток после родов (то есть, сначала ребенок самостоятельно и активно дышал, а потом возникло удушье).
По степени тяжести (клиническим проявлениям) выделяют:
- асфиксия легкой степени;
- асфиксия средней тяжести;
- тяжелая асфиксия.
Данное патологическое состояние относится не к самостоятельным заболеваниям, а является лишь проявлением осложнений течения беременности, заболеваний женщины и плода. К причинам асфиксии относят:
Плодовые факторы
- родовая травма (черепно-мозговая) у ребенка;
- резус-конфликтная беременность;
- аномалии развития органов бронхолегочной системы;
- внутриутробные инфекции;
- недоношенность;
- внутриутробная задержка роста плода;
- закупорка дыхательных путей (слизь, амниотическая жидкость, меконий) или аспирационная асфиксия;
- пороки развития сердца и головного мозга плода.
- тяжелые гестозы, протекающие на фоне высокого кровяного давления и выраженных отеков;
- декомпенсированная экстрагенитальная патология (сердечно-сосудистые заболевания, заболевания легочной системы);
- анемия беременных;
- эндокринная патология (сахарный диабет, заболевания щитовидной железы, яичниковая дисфункция);
- шок женщины во время родов;
- нарушенная экология;
- вредные привычки (курение, злоупотребление спиртными напитками, прием наркотиков);
- недостаточное и неполноценное питание;
- прием лекарственных препаратов, противопоказанных в период гестации;
- инфекционные заболевания.
Факторы, способствующие развитию нарушений в маточно-плацентарном круге:
- переношенная беременность;
- преждевременное старение плаценты;
- преждевременная отслойка плаценты;
- патология пуповины (обвитие пуповиной, истинные и ложные узлы);
- перманентная угроза прерывания;
- предлежание плаценты и кровотечения, связанные с ним;
- многоплодная беременность;
- избыток или недостаток околоплодных вод;
- аномалии родовых сил (слабость родовой деятельности и дискоординация, быстрые и стремительные роды);
- введение наркотиков менее чем за 4 часа до завершения родов;
- общий наркоз женщины;
- кесарево сечение;
- разрыв матки;
Вторичную асфиксию провоцируют следующие заболевания и патология у новорожденного
- нарушенное мозговое кровообращение у ребенка вследствие остаточных явлений повреждений мозга и легких в родах;
- не выявленные и не проявившиеся сразу при рождении сердечные пороки;
- аспирация молока либо смеси после процедуры кормления или некачественная санация желудка сразу после рождения;
- респираторный дистресс-синдром, обусловленный пневмопатиями:
- наличие гиалиновых мембран;
- отечно-геморрагический синдром;
- легочные кровоизлияния;
- ателектазы в легких.
Неважно, чем был обусловлен недостаток кислорода в организме только что родившегося ребенка, в любом случае обменные процессы, гемодинамика и микроциркуляция перестраиваются.
Степень выраженности патологии зависит от того, насколько продолжительна и интенсивна была гипоксия. Вследствие обменных и гемодинамических перестроек развивается ацидоз, который сопровождается недостатком глюкозы, азотемией и гиперкалиемией (позднее гипокалиемией).
При острой гипоксии увеличивается объем циркулирующей крови, и при хронической и развившейся затем асфиксии объем крови уменьшается. В результате кровь сгущается, вязкость ее повышается, возрастает агрегация тромбоцитов и эритроцитов.
Все эти процессы ведут к расстройству микроциркуляции в жизненно важных органах (головной мозг, сердце, почки и надпочечники, печень). Нарушения микроциркуляции вызывают отек, кровоизлияния и очаги ишемии, что приводит к нарушению гемодинамики, расстройству функционирования сердечно-сосудистой системы, и как следствие, всех остальных систем и органов.

Чтобы оценить степень тяжести патологии, неонатологи используют оценку новорожденного по шкале Апгар, которая проводится на первой и пятой минуте жизни ребенка. Каждый признак оценивается в 0 – 1 – 2 баллах. Здоровый новорожденный на первой минуте набирает 8 – 10 баллов по Апгар.
При асфиксии легкой степени количество баллов у новорожденного по Апгар составляет 6 – 7. Первый вдох ребенок совершает на протяжении первой минуты, но отмечается ослабление дыхания незначительный акроцианоз (синюшность в районе носа и губ) и снижение мышечного тонуса.
Оценка по Апгар составляет 4 – 5 баллов. Отмечается значительное ослабление дыхания, возможны его нарушения и нерегулярность. Сердечные сокращения редкие, менее 100 в минуту, наблюдается цианоз лица, кистей и стоп. Повышается двигательная активность, развивается мышечная дистония с преобладанием гипертонуса. Возможен тремор подбородка, рук и ног. Рефлексы могут быть, как снижены, так и усилены.
Состояние новорожденного тяжелое, количество баллов по Апгар на первой минуте не превышает 1 – 3. Ребенок не совершает дыхательные движения или производит отдельные вдохи. Сердечные сокращения менее 100 в минуту, выраженная брадикардия, сердечные тоны глухие и аритмичные. Крик у новорожденного отсутствует, мышечный тонус значительно снижен или наблюдается атония мышц. Кожные покров очень бледные, пуповина не пульсирует, рефлексы не определяются. Появляются глазные симптомы: нистагм и плавающие глазные яблоки, возможно развитие судорог и отека мозга, ДВС-синдрома (нарушение вязкости крови и повышения агрегации тромбоцитов). Геморрагический синдром (многочисленные кровоизлияния на коже) усиливается.
Подобный диагноз выставляется при оценке всех показателей по Апгар в ноль баллов. Состояние крайне тяжелое и требует незамедлительных реанимационных мероприятий.
При вынесении диагноза: «Асфиксия новорожденного» учитывают данные акушерского анамнеза, как протекали роды, оценка ребенка по Апгар на первой и пятой минутах и клинико-лабораторные исследования.
Определение лабораторных показателей:
- уровень рН, рО2, рСО2 (исследование крови, полученной из пупочной вены);
- определение дефицита оснований;
- уровень мочевины и креатинина, диурез в минуту и за сутки (работа мочевыделительной системы);
- уровень электролитов, кислотно-основного состояния, глюкозы крови;
- уровень АЛТ, АСТ, билирубина и факторы свертывания крови (работа печени).
- оценка работы сердечно-сосудистой системы (ЭКГ, контроль АД, пульс, рентген грудной клетки);
- оценка неврологического статуса и головного мозга (нейросонография, энцефалография, КТ и ЯМР).
Всем новорожденным, родившимся в состоянии асфиксии, проводятся немедленные реанимационные мероприятия. Именно от своевременности и адекватности лечения асфиксии зависит дальнейший прогноз. Реанимация новорожденных осуществляется по системе АВС (разработана в Америке).
- обеспечить правильное положение ребенка (приспустить голову, подложив под плечевой пояс валик и слегка ее запрокинуть);
- отсосать слизь и околоплодные воды изо рта и носа, иногда из трахеи (при аспирации амниотической жидкостью);
- интубировать трахею и просанировать нижние дыхательные пути.
- провести тактильную стимуляцию – шлепок по пяткам ребенка (если крик отсутствует на протяжении 10 – 15 секунд после появления на свет, новорожденный помещается на реанимационный стол);
- подача кислорода струйно;
- осуществление вспомогательной либо искусственной вентиляции легких (мешок Амбу, кислородная маска или эндотрахеальная трубка).
- проведение непрямого массажа сердца;
- введение лекарств.
Решение вопроса о прекращении реанимационных мероприятий проводится через 15 – 20 минут, если новорожденный не реагирует на реанимационные действия (отсутствует дыхание и сохраняется устойчивая брадикардия). Прекращение реанимации обусловлено высокой вероятностью поражений мозга.
В пупочную вену на фоне искусственной вентиляции легких (маска или эндотрахеальная трубка) вводится кокарбоксилаза, разведенная 10 мл 15%-глюкозой. Также внутривенно вводится 5%-гидрокарбонат натрия для коррекции метаболического ацидоза, 10%-глюконат кальция и гидрокортизон с целью восстановления тонуса сосудов. Если появилась брадикардия, в пупочную вену вводится 0,1% — сульфат атропина.
Если частота сердечных сокращений меньше 80 в минуту, осуществляется непрямой массаж сердца с обязательным продолжением искусственной вентиляции легких. Через эндотрахеальную трубку вводится 0,01%-адреналин (можно в пупочную вену). Как только ЧСС достигла 80 ударов, массаж сердца прекращается, ИВЛ продолжают до достижения ЧСС 100 ударов и появления самостоятельного дыхания.
После оказания первичной реанимационной помощи и восстановления сердечной и дыхательной деятельности новорожденного переводят в палату интенсивной терапии (ПИТ). В ПИТе проводится дальнейшая терапия асфиксии острого периода:
Ребенка помещают в кувез, где осуществляется постоянный подогрев. Одновременно проводится краниоцеребральная гипотермия – головку новорожденного охлаждают, что предотвращает отек мозга. Кормление детей с легкой и средней степенью асфиксии начинают не ранее, чем через 16 часов, а после тяжелой асфиксии кормление разрешается через сутки. Вскармливают малыша через зонд или бутылочку. Прикладывание к груди зависит от состояния ребенка.
Внутривенно, через пупочный катетер вводятся альбумин, плазма и криоплазма, маннитол. Также назначаются препараты для улучшения кровоснабжения головного мозга (кавинтон, циннаризин, винпоцетин, сермион) и антигипоксанты (витамин Е, аскорбиновая кислота, цитохром С, аевит). Назначаются мочегонные и гемостатические препараты (дицинон, рутин, викасол).
Продолжается подача увлажненного и согретого кислорода.
Проводится терапия, направленная на предупреждение судорог и гидроцефального синдрома. Назначаются противосудорожные препараты (ГОМК, фенобарбитал, реланиум).
Продолжается внутривенное введение бикарбоната натрия. Проводится инфузионная терапия солевыми растворами (физ. раствор и 10%-глюкоза).
Дважды в сутки ребенка взвешивают, оценивают неврологический и соматический статус и наличие положительной динамики, контролируют поступившую и выделенную жидкость (диурез). На аппаратах регистрируются ЧСС, кровяное давление, частота дыхания, центральное венозное давление. Из лабораторных анализов ежедневно определяются общий анализ крови с гематокритом и тромбоцитами, кислотно-основное состояние и электролиты, биохимию крови (глюкоза, билирубин, АСТ, АЛТ, мочевина и креатинин). Также оцениваются показатели свертываемости крови и бак. посевы из ротоглотки и прямой кишки. Показано проведение рентгенографии грудной клетки и живота, УЗИ головного мозга, УЗИ органов брюшной области.
Асфиксия новорожденных редко проходит без последствий. В той или иной степени недостаток кислорода у ребенка во время и после родов сказывается на всех жизненно важных органах и системах. Особенно опасна тяжелая асфиксия, которая всегда протекает с полиорганной недостаточностью. Прогноз для жизни малыша зависит от степени оценки по Апгар. В случае увеличения оценки на пятой минуте жизни прогноз для ребенка благоприятный. Кроме того, тяжесть и частота развития последствий зависят от адекватности и своевременности оказания реанимационных мероприятий и дальнейшей терапии, а также от степени выраженности асфиксии.
Частота осложнений после перенесенной гипоксической энцефалопатии:
- при I степень энцефалопатии после гипоксии/асфиксии новорожденных – развитие ребенка не отличается от развития здорового новорожденного;
- при II степени гипоксической энцефалопатии – 25 – 30% детей в дальнейшем имеют неврологические нарушения;
- при III степени гипоксической энцефалопатии половина детей гибнет в течение первой недели жизни, а у остальных в 75 – 100% появляются тяжелые неврологические осложнения с судорогами и повышенным мышечным тонусом (позднее задержка умственного развития).
После перенесенной асфиксии при родах последствия могут быть ранними и поздними.
О ранних осложнениях говорят, когда они появились на протяжении первых 24 часов жизни малыша и, по сути, являются проявлениями тяжелого течения родов:
- отек головного мозга;
- кровоизлияния в мозг;
- судороги;
- повышение внутричерепного давления и тремор рук (сначала мелкий, затем крупный);
- приступы апноэ (остановки дыхания);
- синдром аспирации мекония и вследствие этого формирование ателектазов;
- транзиторная легочная гипертензия;
- за счет развития гиповолемического шока и сгущения крови формирование полицитемического синдрома (большое количество эритроцитов);
- тромбозы (нарушение свертываемости крови, сниженный тонус сосудов);
- гипогликемия;
- расстройства сердечного ритма, развитие постгипоксической кардиопатии;
- расстройства мочевыделительной системы (олигурия, тромбоз почечных сосудов, отек интерстиция почек);
- желудочно-кишечные расстройства (энтероколиты и парез кишечника, дисфункция пищеварительного тракта).
Поздние осложнения диагностируют после трех суток жизни ребенка и позднее. Поздние осложнения могут быть инфекционного и неврологического генеза. К неврологическим последствиям, которые появились вследствие перенесенной гипоксии головного мозга и постгипоксической энцефалопатии относятся:
У ребенка имеются признаки повышенной возбудимости, ярковыраженные рефлексы (гиперрефлексия), зрачки расширенные, тахикардия. Судороги отсутствуют.
- Синдром сниженной возбудимости
Рефлексы плохо выражены, ребенок вялый и адинамичный, тонус мышц понижен, расширенные зрачки, склонность к летаргии, присутствует симптом «кукольных» глаз, периодически замедляется и останавливается дыхание (брадипноэ, чередующееся с апноэ), редкий пульс, слабый сосательный рефлекс.
Характерны тонические (напряжение и ригидность мышц тела и конечностей) и клонические (ритмичные сокращения в виде подергиваний отдельных мышц рук и ног, лица и глаз) судороги. Также появляются оперкулярные пароксизмы в виде гримас, спазма взгляда, приступов немотивированного сосания, жевания и высовывания языка, плавающие глазные яблоки. Возможны приступы цианоза с апноэ, редкий пульс, усиленное слюнотечение и внезапная бледность.
Ребенок запрокидывает голову, роднички выбухают, черепные швы расходятся, увеличивается окружность головы, постоянная судорожная готовность, выпадение функций черепных нервов (отмечается косоглазие и нистагм, сглаженность носогубных складок и прочее).
- Синдром вегето-висцеральных нарушений
Характерна рвота и постоянные срыгивания, расстройства моторной функции кишечника (запоры и диареи), мраморность кожи (спазм кровеносных сосудов), брадикардия и редкое дыхание.
- Синдром двигательных расстройств
Характерны остаточные неврологические нарушения (парезы и параличи, дистония мышц).
- Субарахноидальное кровоизлияние
- Внутрижелудочковые кровоизлияния и кровоизлияния вокруг желудочков.
Возможные инфекционные осложнения (вследствие ослабленного иммунитета после перенесенной полиорганной недостаточности):
- развитие пневмонии;
- поражение твердой мозговой оболочки (менингит);
- развитие сепсиса;
- инфекционное поражение кишечника (некротический колит).
Ответ: Да, конечно. Такие дети нуждаются в особенно тщательном наблюдении и уходе. Педиатры, как правило, назначают специальную гимнастику и массаж, которые нормализуют возбудимость, рефлексы у малыша и предупреждают развитие судорог. Ребенку необходимо обеспечить максимальный покой, предпочтение отдавать грудному вскармливанию.
Ответ: О ранней выписке (на 2 – 3 день) стоит забыть. Ребенок будет находиться в родильном отделении как минимум неделю (необходим кувез). При необходимости малыша и маму переводят в детское отделение, где лечение может продолжаться до месяца.
Ответ: Да, все дети, которые перенесли асфиксию в родах, в обязательном порядке ставятся на диспансерный учет у педиатра (неонатолога) и невролога.
Ответ: Такие дети склонны к простудным заболеваниям из-за ослабленного иммунитета, у них снижена успеваемость в школе, реакции на некоторые ситуации непредсказуемы и зачастую неадекватны, возможна задержка психомоторного развития, отставание в речи. После тяжелой асфиксии часто развивается эпилепсия, судорожный синдром, не исключена олигофрения, ДЦП и парезы и параличи.
Источник: zdravotvet.ru
